Diagnose und Therapien - Bandscheibenvorfall - Geduld geht vor OP
Sie sind die 23 Stoßdämpfer unseres Körpers: die Bandscheiben. Doch wo eine Bandscheibe so unter Druck gerät, dass der Gallertkern aus seiner Hülle gepresst wird, sind extreme Schmerzen, manchmal Lähmungen die Folge. Dann liegt ein Bandscheibenvorfall vor. Welche Therapien helfen? Wann ist eine OP wirklich angezeigt und welche Methoden stehen dann im Fokus?
Rund 80 Prozent der Deutschen leiden mindestens einmal im Leben unter Rückenschmerzen. Hauptgrund sind Dauerbelastungen der Wirbelsäule durch eine für diese eher unnatürliche Haltung, beispielsweise, weil wir berufsbedingt zu viel sitzen und uns zu wenig bewegen. Mangelnde Bewegung und die dadurch fehlende muskuläre Stabilität der Wirbelsäule befördern den natürlichen Verschleiß, denn die Bandscheiben werden - ähnlich wie Gelenkknorpel - nicht durchblutet und brauchen daher das Wechselspiel zwischen Entlastung und Belastung, z.B. um an Nährstoffe zu gelangen.
Was passiert beim Bandscheibenvorfall?
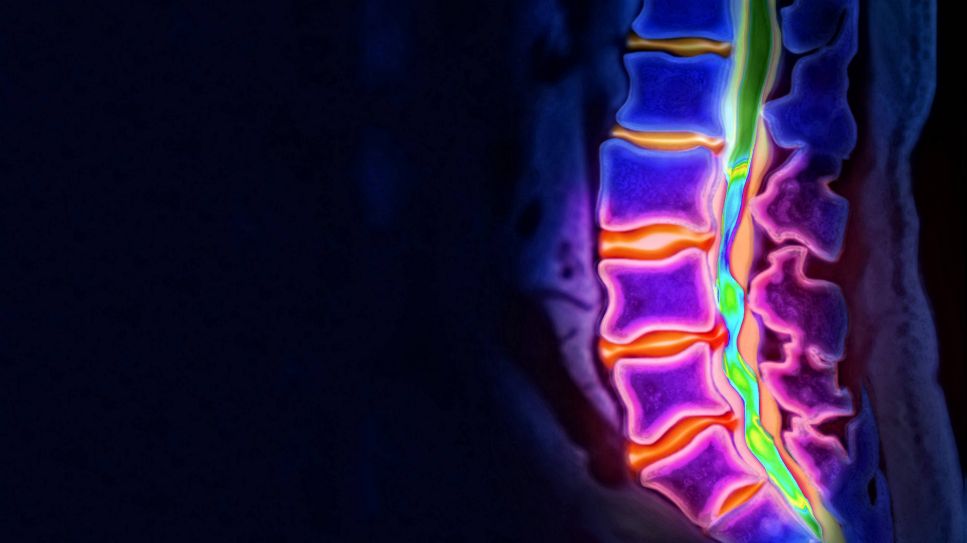
Die größte Gruppe der Rückengeplagten ist zwischen 30 und 60 Jahre alt. Das Versagen der Bandscheiben wird aber grundsätzlich mit dem Alter wahrscheinlicher, durch Verschleiß und/oder starke körperliche Belastungen. Grundsätzlich bestehen Bandscheiben aus einem gallertartigen Kern und einem festeren Faserring, der sie umgibt. Das weiche Innere speichert mit zunehmendem Alter immer weniger Wasser und das umgebende Fasergewebe kann so spröde und rissig werden. Durch die kleinen Brüche tritt Gewebe und Wasser aus, die Bandscheibe ist nicht mehr prall gefüllt, wird dünner. Drückt der weiche Kern der Bandscheibe bei Belastung immer wieder gegen den harten umgebenden Ring, kann der Gallertkern schließlich auch nach außen treten.
Beim Bandscheibenvorfall tritt das Gallert in den Rückenmarkskanal aus. Je nachdem, auf welche umliegenden Nervenstränge der Defekt dann drückt, entstehen mehr oder minder starke Schmerzen und es kann auch zu Lähmungserscheinungen kommen. Am häufigsten versagt die Bandscheibe der Lendenwirbelsäule im unteren Rücken, genauer: an den Bandscheiben ober- und unterhalb des 5. Lendenwirbels.
Etwa in einem von 10 Fällen ist ein Bandscheibenvorfall die Ursache für Rückenschmerzen - eine beängstigende Diagnose für viele Patienten.
Therapiewege: Geduld geht vor Skalpell
Aber: Panik ist auch beim Bandscheibenvorfall nicht angebracht. 80 bis 90 Prozent der Bandscheibenvorfälle müssen nicht operativ behandelt werden. Der Körper resorbiert schließlich das ausgetretene Bandscheibengewebe und durch den Vorfall tangierte Nerven werden wieder entlastet, der Schmerz verschwindet. Das passiert in der Regel in einem zeitlichen Umfang von etwa sechs Wochen.
Wichtig ist dafür vor allem die konservative Behandlung, z.B. mit mobilisierenden, weil schmerzhemmenden Medikamenten und viel Bewegung - vor allem durch gezielte Physiotherapie.
Beim Therapieergebnis schneiden in vielen Studien konservative Therapien, die Schmerzmittel, Krankengymnastik und Bewegung kombinieren, mindestens genauso gut ab, wie eine Operation. Abgesehen davon ist in den meisten Fällen eine OP beim Bandscheibenvorfall nicht dringend indiziert.
Diagnose: Nicht hastig, aber zügig handeln
Wichtig bei starken Rückenschmerzen ist, dass sich der Nervenschmerz nicht "chronifiziert", also das Schmerzgedächtnis aktiv wird. Denn im schlimmsten Fall werden Betroffene die Schmerzen auch dann schwer oder gar nicht mehr los, wenn die eigentliche physische Ursache schon lange verschwunden ist. Darum gilt bei starken Rückenschmerzen: nicht schonen und wochenlang warten, sondern untersuchen lassen!
Bei der Untersuchung sollten manuelle Untersuchungen, z.B. Schmerzlokalisierung durch Druck auf die Wirbelsäule und Reflextests eine Rolle spielen und vor allem: das Arzt-Patientengespräch. Diese Fragen sollten besprochen werden:
- Strahlt der Schmerz in Arme oder Beine aus?
- Spüren Sie ein Kribbeln oder Taubheitsgefühl in Armen und Beinen?
- Tut Niesen, Husten oder Pressen besonders weh?
- Lässt der Schmerz bei Bewegung nach?
Und besonders wichtig auch:
- Gibt es in Verbindung mit dem Rückenschmerz Schwierigkeiten oder auffällige Veränderungen beim Wasserlassen oder beim Stuhlgang?
High-Tech-Bilder: Teuer, aber oft nicht hilfreich
In Deutschland wird gerne und viel bildgebend untersucht. In vielen Fällen kann das hilfreich sein - beim Verdacht auf Bandscheibenvorfall ist es das per se nicht. Einerseits enthüllt selbst ein Computertomogramm (CT) nicht zwingend die Schmerzursache: Sogar gewölbte Bandscheiben im Bild müssen nämlich nicht der tatsächliche Grund für die Schmerzen sein. Umgekehrt können bei extrem leidenden Patienten lupenreine Aufnahmen ihrer Bandscheiben vorliegen. So können Bilder auf eine falsche Fährte, schlimmstenfalls in eine unnötige OP locken.
Wann braucht es die OP?
Eine Bandscheiben-OP wird dann notwendig, wenn die ausgetretene Bandscheibe angrenzende Nerven dauerhaft schädigt. Wichtigste Zeichen dafür sind:
- Lähmungserscheinungen in den Beinen und
- Störungen bestimmter Körperfunktionen, wie die der Blase oder des Darms.
Diese Zeichen gelten als sogenannte Red Flags, Alarmsignale.
Technik: Mikro, Mini oder doch Bandscheiben "auswechseln"?
Wenn eine OP unumgänglich ist, bieten sich je nach Lage und Umfang des Bandscheibenvorfalls, sowie nach Alter und Kondition des Patienten verschiedene Möglichkeiten eines Eingriffs:
Drei Dinge, auf die Sie vor einer OP achten sollten:
- Klare Diagnose: Ist der Fall klar und die OP wirklich auch auf Basis der Leitlinien angezeigt?
- Zweitmeinung: Sie haben ein Recht auf eine Zweitmeinung und müssen sich dafür auch nicht schämen - es geht nicht um Vertrauensbruch zu ihrem Arzt, sondern ihre Gesundheit und Bewegungsfähigkeit. Hier finden Sie das Zweitmeinungsportal der Deutschen Wirbelsäulengesellschaft
- Erfahrung von Klinik und Operateur*in: Wieviele Bandscheiben-OPs führt die Ärztin/der Arzt pro Jahr durch, wie viele Eingriffe gibt es an der Klinik im Jahr? Gerade im Bereich der Wirbelsäule steigert Erfahrung nachweislich die Therapiesicherheit.